【爱儿小醉】通过肺部超声评估婴儿心脏手术后的血管外肺水含量
2024-10-14 古麻今醉网 古麻今醉网
本研究对接受 CPB 手术婴儿进行前瞻性观察,用 LUS 评估肺水与机械通气等关系,结果不支持用于确定通气时间,对拔管准备有一定价值但需进一步研究,强调床旁超声局限性及培训重要性。

前言
医疗点超声已成为急诊评估肺部病理和功能的重要诊断工具。肺部聚焦超声(LUS)已被用于通过量化B线测量血管外肺水(EVLW),B线是由胸膜边界放射出的垂直长线组成的声像图,代表胸膜下间质水肿。经重量分析和跨肺热稀释法验证,b线增加与较高的EVLW相关。LUS的应用有助于区分急诊科急性呼吸窘迫成人的心源性肺水肿和慢性阻塞性肺疾病,以及评估慢性肾病透析患者的EVLW。虽然支持在儿科使用 LUS的证据有限,但它可能在心肺旁路(CPB)手术后 EVLW 增加的儿童护理中发挥重要作用。
CPB 手术与全身炎症反应有关,可导致毛细血管渗漏综合征和肺充血。EVLW增加和肺水肿可能会导致呼吸功增加,从而需要更多的呼吸支持和更长时间的有创机械通气。通过强化利尿或早期肾脏替代治疗来减少EVLW并减轻其临床影响的努力可能会使术后恢复更加复杂。 遗憾的是,目前对重症儿童EVLW的评估仅限于体格检查、液体平衡测量的估计以及胸部X光检查的非特异性结果。在一项心脏手术后的儿科研究中,LUS评分是重症监护室(ICU)住院时间和拔管时间的独立预后因素,但EVLW评估在通气策略或拔管时机方面的作用却尚不清楚。 因此,LUS对 EVLW的准确量化或许可以识别出需要增加通气支持的患者,或为最佳拔管时机提供信息,并减少拔管失败的概率。
本文给大家介绍近期发表于《J Clin Ultrasound》的题为“Extravascular lung water assessment by lung ultrasound in infants following pediatric cardiac surgery”的文章,来自加拿大的Evyatar Hubara等人对接受CPB手术且预计术后需要至少24小时有创机械通气的婴儿(小于1岁)进行的前瞻性观察研究, 作者假设,在心脏监护室(CCCU)入住后立即通过LUS测得的B线增加与有创机械通气时间延长有关,而拔管失败率与试图脱离机械呼吸机前测得的B线数量有关。
方法
这项前瞻性观察研究获得了多伦多大学病童医院研究伦理委员会的批准,并在参与前获得了家长或指定替代决策者的书面知情同意。所有接受CPB手术且预计术后需要至少24 小时有创机械通气的婴儿(小于1岁)均符合条件。早产儿(胎龄小于37周)、原有慢性肺部疾病、肺发育不良、上气道狭窄或阻塞、急性肾损伤(需要肾脏替代治疗)或术后需要体外膜肺氧合(ECMO)支持的患者不在研究范围内。
研究参与者在术后进入CCCU后立即接受LUS检查,并在计划拔管前接受LUS检查。LUS扫描由两名有LUS经验的CCCU医生(EH和SR)进行,他们不参与床旁护理。研究人员使用ZONARE zone ultra-sp 4.2 超声波机(ZONARE Medical Systems Inc, Mahwah, NJ),使用L14-5sp线性阵列换能器探头,深度设置为3-5厘米,采集了去识别的超声波图像。按照之前的描述,从六个不同的部位分别记录六秒片段。每个部位对3个连续的肋间隙扫描B线。B线的定义是胸膜产生并延伸至屏幕边缘的垂直回声伪影。 获取所有研究结果后,由一名提供者(EH)从每个片段中选择B线数量最多的一帧静止图像进行分析。然后,一式两份(EH和SR)独立审查去识别的图像,并对B线进行评分:0=无B线,1=B线占表面积的<50%,2=B线占表面积的>50%,或3 =肺部呈现组织样形态。患者的最终得分是两侧半胸记录的6个视图的总和(范围0-18)。通气管理和患者护理由床边团队的医护人员自行决定,他们对LUS图像和结果不知情。
目的一的主要结果是有创机械通气的持续时间,定义为从入CCCU到首次尝试拔管的时间。目的二的主要结果是拔管失败,定义为72小时内需要再次插管或拔管后非计划使用无创呼吸支持。次要结果包括CPB手术后的CCCU持续时间和住院时间。
结果
研究对象
(表1)患者一般为男性(23人,57%),只有5人(12%)患有遗传综合征。心脏手术采用双心室修补术(N=31,76%),CPB时间为123(100-147)分钟。6名患者在术前接受了中位5天(1-17天)的气管插管呼吸支持,2名患者接受了无创呼吸支持(1-10 天)。在58 小时(26-121小时)时尝试拔管,其中只有22人(53%)成功拔管;3人(8%)需要再次插管,7人(17%)需要无创正压通气(BIPAP/CPAP),10人(24%)需要经鼻高流量吸氧(HFNC)。两名患者(5%)在 CCCU内死亡,其余患者在4(2.4-8.7)天后出院。成功拔管患者的人口统计学特征和结果与失败者相似(表2)。
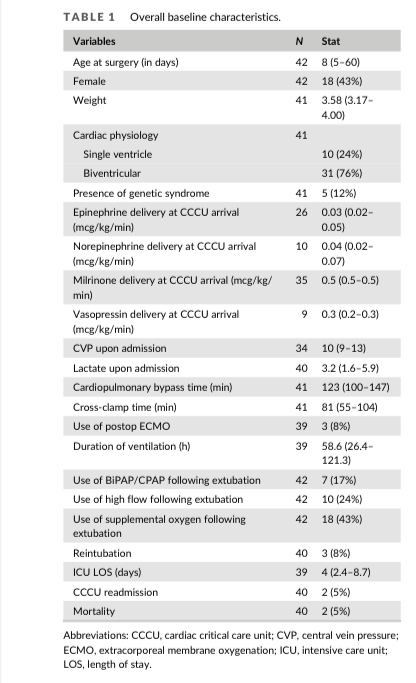
(表1)
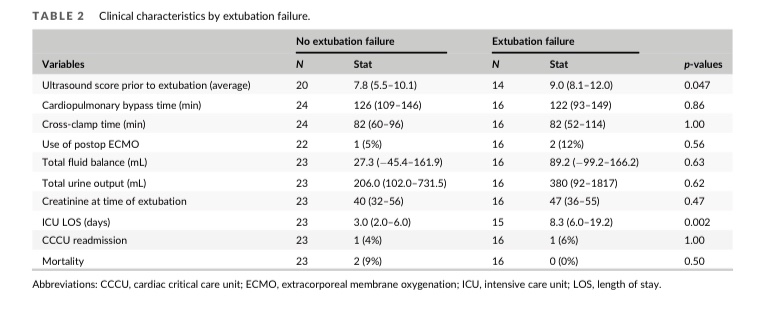
(表2)
CCCU入住 LUS
所有患者均在CCCU入住后完成了 LUS检查。在CCCU入住时的LUS总分中位数(IQR)分别为评分者1为5分,评分者2为8分。Bland-Altman图显示,评分者2的评分始终高于评分者1,存在平均偏差,且差异范围较大(图1A)。CCCU入住LUS总分的同类相关系数(95% CI)为 0.77 (0.61, 0.87)。每个肺区的评分者之间的评分没有一致性或一致性一般,所有部分的Kappa统计量均低于0.4。
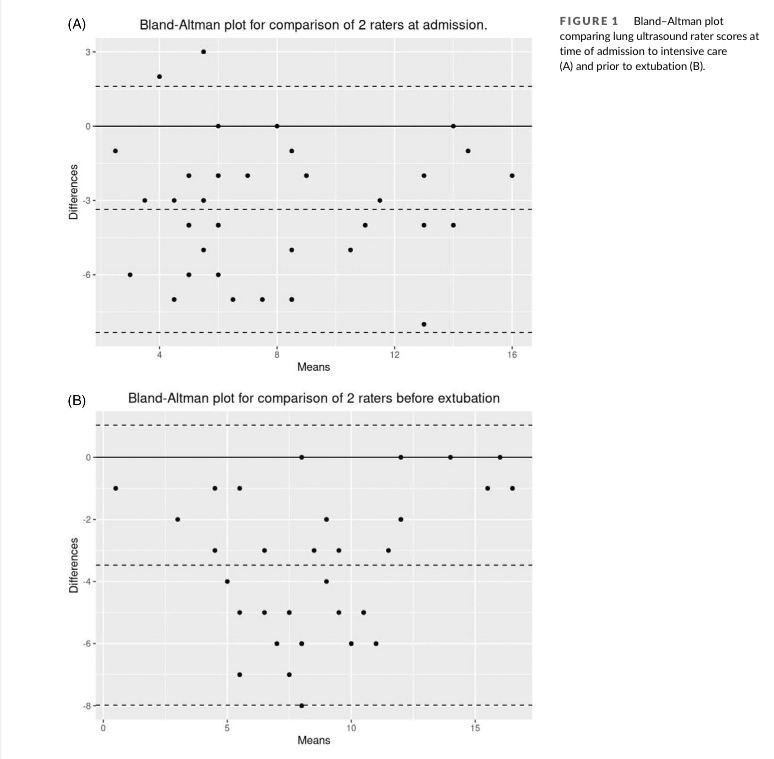
(图1)
无论对两名评分者的评分值进行平均或单独评估,入住时的LUS评分与机械通气时间无关(图2)。通气时间较长(超过100小时)仅与肾上腺素剂量较高、动脉血氧饱和度较低和通气压力升高(呼气末正压和吸气峰压)有关(表 3)。
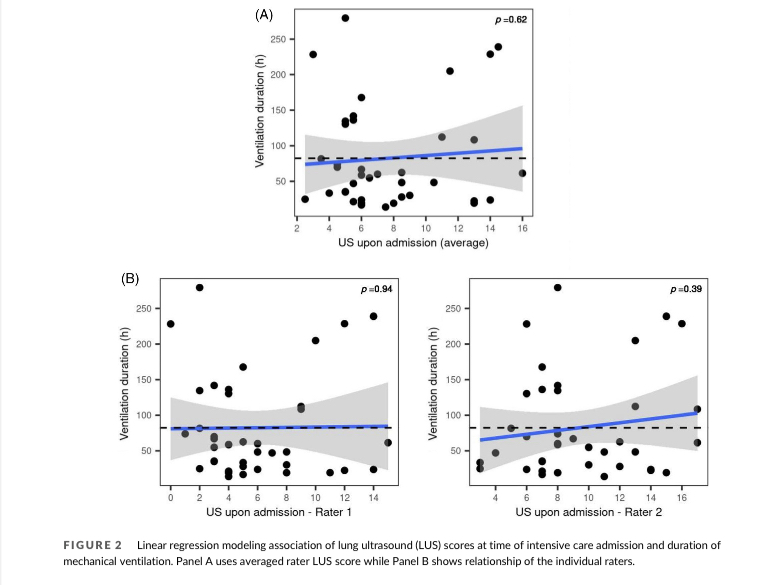
(图2)
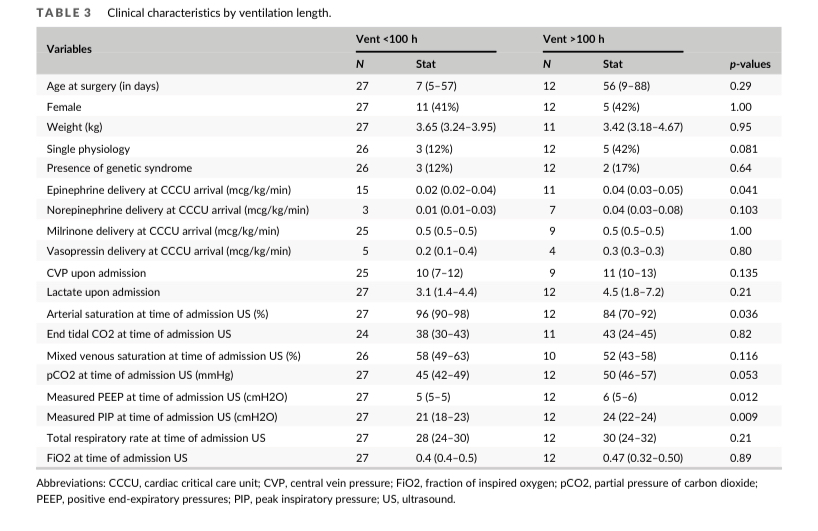
(表3)
拔管前的 LUS
36名(86%)患者在拔管前完成了LUS检查。两人在拔管前的LUS总分中位数(IQR)分别为:评分者1为7分,评分者2 为11分。与入住时的LUS一样,Bland-Altman图同样显示出平均偏差,评分者2的得分始终高于评分者1,但两者之间的差异很大。(图1B)对于平均LUS小于5或大于12的极值情况,评分者之间的一致程度似乎最高。拔管前LUS总分的同类相关系数(95% CI)为0.81 (0.67, 0.89)。同样,每个肺区的单个评分者间评分的一致性也很差。
与成功拔管的患者(3.0 (2.0-6.0) 天,P = 0.002)相比,拔管失败的患者在 CCCU 的住院时间明显更长(8.3 (6.0-19.2) 天)。如果对两位评分者进行平均,拔管失败患者的LUS 评分也较高(9.0 (8.1-12.0) vs. 7.8 (5.5-10.1),p = 0.046)。在单独评估时,只有评定者1观察到这种关系,拔管失败的LUS为(8(7-12) vs. 5(4-8), p = 0.008),而评定者2没有观察到这种关系,拔管失败的LUS 为(11(10-13) vs. 11(8-13), p=0.35)。虽然在单变量逻辑回归模型中,拔管失败的几率也与平均LUS评分的增加显著相关,但在多变量模型中,并未发现LUS评分、患者年龄、是否存在遗传异常、心脏生理学、手术复杂程度、液体管理或之前的机械通气持续时间有任何显著关联。多变量模型区分拔管失败和无拔管失败的能力,受试者工作特征(ROC)曲线下面积(AUC)为 0.8,(图3)。
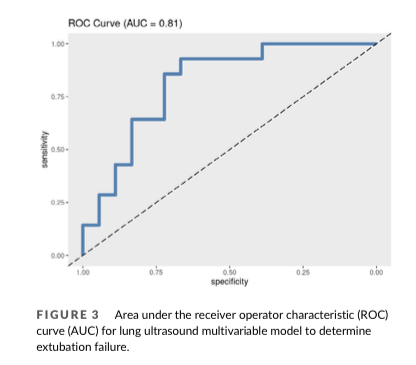
(图3)
结论
我们的研究不支持使用 LUS 帮助确定 CPB 手术后婴儿的机械通气持续时间。LUS可能有助于确定拔管准备就绪情况,值得进一步研究。但需要采取计划性措施,以确保持续的培训和质量保证。
"爱儿小醉"点评
呼吸系统并发症可增加手术患儿的一些不良结局,传统的X线诊断具有一定的限制,床旁超声为这一问题的防治提供了新的工具,近年来引起了较多关注。本研究试图用床旁LUS检测血管外肺水,来帮助预测CPB 手术后婴儿的机械通气持续时间,但并未得到预想结果。至于拔管前超声对于拔管成功率的判断,在两名检测者之间的结果也存在不一致。一方面的原因是该类患儿术后情况复杂,决定其机械通气时间的因素较多,仅根据进入CCCU的肺水并不一定能判断其预后情况。更重要的是床旁超声检查本身具有局限性,检测者之间的差异、该类患儿肺窗较差等技术问题也是本研究未能得到预期结果的重要原因。因此,加强对床旁超声检查者的培训,提高其在小婴儿的操作技能和诊断能力,是解决该临床问题的重要途径。
原始文献
Evyatar Hubara,Stephanie Reynaud, Ashley Gionfriddo, Kyle Runeckles,Brigitte Mueller, Alejandro Floh. Extravascular lung water assessment by lung ultrasound in infants following pediatric cardiac surgery.WILEY;DOI: 10.1002/jcu.23792.
作者:古麻今醉网
版权声明:
本网站所有注明“来源:梅斯医学”或“来源:MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明“来源:梅斯医学”。其它来源的文章系转载文章,本网所有转载文章系出于传递更多信息之目的,转载内容不代表本站立场。不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言











#机械通气# #LUS# #CPB#
50